
БИБЛИОТЕКА
МАНИПУЛЯЦИИ
ЗАБОЛЕВАНИЯ
БАЗОВЫЕ ВОПРОСЫ
КУРОРТОЛОГИЯ
ССЫЛКИ
О САЙТЕ
Пневмонии
В структуре заболеваемости и смертности- детей раннего возраста пневмония занимает одно из первых мест.
Мелкоочаговые пневмонии встречаются наиболее часто в раннем детском возрасте, причем у детей до 2-летнего возраста они составляют свыше 80% всех заболеваний легких.
Пневмония у детей раннего возраста в большинстве случаев является тяжелым заболеванием; кроме того, создаются условия для развития в дальнейшем легочной патологии, в том числе и для хронических пневмоний.
Частота и тяжесть пневмоний у детей раннего возраста зависят от анатомо-физиологических особенностей легких, состояния иммунитета (грудные дети не могут вырабатывать активный иммунитет к пневмококковым заболеваниям), реактивности организма, которая в основном определяется факторами окружающей среды.
Мелкоочаговая пневмония у детей раннего возраста считается полиэтиологичным заболеванием. Возбудителями ее могут быть бактерии, вирусы, паразиты, грибки, микоплазмы.
К микробным возбудителям относятся пневмококки, стрептококки, стафилококки, причем главным образом золотистый, палочки Пфейффера, Фридлендера, энтерококк, вульгарный протей, кишечная палочка, катаральный микрококк и др. В современных условиях основная роль среди микроорганизмов принадлежит стафилококку.
В последние годы различные вирусы приобретают все большее значение в развитии пневмонии у детей раннего возраста. Возбудителями пневмонии могут быть вирус гриппа, парагриппозные вирусы, аденовирусы, пневмовирусы, вирусы кори, гепатита, орнитоза и др.
Вирусные пневмонии в большинстве случаев протекают в виде атипичных интерстициальных форм и характеризуются выраженной устойчивостью к современным терапевтическим средствам, в первую очередь к антибиотикам.
Из паразитных возбудителей особое место занимают пневмоцисты Карини (Pneumocystis carini), которые обусловливают возникновение атипичных интерстициальных пневмоний, главным образом у новорожденных и недоношенных детей.
Решающее значение в возникновении пневмоний у детей раннего возраста имеет состояние макроорганизма, его реактивность. Снижение сопротивляемости, защитных рефлекторных механизмов создает благоприятную почву для развития того или иного возбудителя. Это снижение реактивности может быть обусловлено воздействием различных неблагоприятных факторов в анте-, интра- и постнатальном периодах развития ребенка (заболевания матери, токсикозы, нарушения маточно-плацентарного кровообращения и т. д.).
Определенное значение в возникновении пневмоний у детей первых месяцев жизни имеют внутриутробная асфиксия, внутричерепная травма, ателектазы.
В последующие месяцы реактивность ребенка может значительно измениться под влиянием неправильного вскармливания, ошибок в уходе, нарушений режима дня, плохих бытовых условий, а также в связи с перенесенными острыми заболеваниями, наличием рахита, гипотрофии, анемии, аномалий конституции.
Следовательно, в понятие этиологии пневмоний входит не только возбудитель заболевания. Пневмония, как и всякое заболевание, есть взаимодействие и соучастие макроорганизма, микроорганизма и факторов внешней среды.
Клиника. Заболевание может начаться остро или, чаще, развивается постепенно. Обычно первыми возникают катаральные явления в верхних дыхательных путях: у ребенка слегка повышается температура, появляются кашель, некоторая вялость, снижается аппетит. Через несколько дней наступает ухудшение. Температура тела поднимается до 38°С и выше, в дальнейшем она может быть высокой, субфебрильной, постоянной, интермиттирующей, ремиттирующей. Меняется поведение ребенка: он или возбужден, или вялый, апатичный, сознание помрачено или отсутствует, в тяжелых случаях появляются клонико-тонические судороги, менингеальные, энцефалитические симптомы. Сон, как правило, нарушен, аппетит значительно снижен, появляются рвота, учащенный жидкий стул. Нарастают катаральные явления со стороны верхних дыхательных путей. Кашель усиливается, учащается, причем иногда может быть почти непрерывным, сухим, мучительным и лишает ребенка сна. Признаками дыхательной недостаточности являются цианоз и одышка, выраженные в различной степени. В первую очередь появляется цианоз вокруг рта, особенно заметный при крике, плаче, кормлении грудью. В тяжелых случаях цианоз бывает более распространенным и возникает в состоянии покоя, кожа приобретает серо-землистый оттенок. Со стороны дыхания наиболее характерной является одышка. В легких случаях только раздувание крыльев носа, в тяжелых - участие всей вспомогательной мускулатуры с втяжением яремной, надключичных ямок, подложечной области и межреберных промежутков. Дыхание может быть поверхностным или глубоким, часто сопровождается стонами, кряхтением, так что уже по виду ребенка и стонущему дыханию можно поставить диагноз. Дыхание всегда учащенное - 60-80 в минуту, а в некоторых случаях больше. Пульс также всегда ускорен - более 140 в минуту, причем в тяжелых случаях он даже не поддается подсчету, по характеру мягкий, малого наполнения и напряжения. Сердечные тоны приглушены, в тяжелых случаях отмечаются расширение перкуторных границ, систолический шум на верхушке сердца. Артериальное давление понижено.
Печень почти всегда увеличена, нарастание ее величины и плотности является прогностически неблагоприятным признаком. У детей грудного возраста живот более или менее вздут, что еще больше затрудняет дыхание и усиливает одышку.
Объективные изменения в легких бывают весьма разнообразными и зависят от возраста ребенка, распространенности и локализации патологического процесса.
Данные перкуссии при мелкоочаговой пневмонии не могут считаться характерными и имеют различный характер. Чаще наблюдается пестрый перкуторный звук, когда участки притупления чередуются с участками нормального или тимпанического звука. Наряду с этим встречаются случаи, когда при перкуссии никаких изменений не выявляют вследствие малых размеров воспалительных очагов.
Более выраженными, демонстративными по сравнению с данными перкуссии являются результаты аускультации. Дыхание, как правило, изменено: оно может быть жесткопуэрильным, ослабленным или бронхиальным на ограниченном участке с крепитирующими или мелкими влажными хрипами. В зависимости от характера вовлечения в процесс бронхов могут быть слышны крупные или мелкие влажные хрипы, а иногда и сухие хрипы самого разнообразного характера. Следует указать, что и перкуторные, и тем более аускультативные изменения отличаются большой динамичностью.
При рентгеноскопии в большинстве случаев обнаруживаются те или иные изменения в легких.
Изменения в картине крови при мелкоочаговой пневмонии не могут считаться характерными. Картина красной крови в начале заболевания нормальная, при затяжном течении, появлении осложнений можно обнаружить гипохромную анемию. СОЭ обычно умеренно увеличена, но иногда у детей первых месяцев жизни может быть и нормальной. Количество лейкоцитов и формула их могут быть различными.
Клинические проявления пневмоний очень разнообразны, поэтому вопрос о классификации пневмоний у детей раннего возраста приобретает весьма важное значение.
Наиболее распространенной является классификация пневмоний у детей раннего возраста, предложенная Ю. Ф. Домбровской и В. И. Молчановым, согласно которой различают: 1) простую, локализованную, форму; 2) токсическую; 3) токсико-септическую; 4) септическую. В течение заболевания возможен переход из одной формы пневмонии в другую.
Локализованная, или простая, пневмония, как правило, наблюдается у детей-нормотрофиков, у которых не отмечаются рахит, аномалии конституции и которые получают правильное вскармливание. На первый план выступают изменения со стороны легких, проявления интоксикации бывают незначительными и непродолжительными. Обычно эта форма пневмонии протекает благоприятно, без осложнений.
При токсических формах пневмонии на первый план выступают глубокие функциональные нарушения со стороны нервной (беспокойство, возбуждение, рвота, судороги, помрачение сознания, менингеальные симптомы), сердечно-сосудистой (глухие тоны сердца, тахикардия, малый пульс, увеличение печени, похолодание конечностей) систем, желудочно-кишечного тракта (срыгивание, рвота, частый жидкий стул), мускулатуры, в то время как изменения со стороны органов дыхания как бы отступают на второй план.
При нарастающей токсемии и падении иммунобиологической сопротивляемости организма токсическая форма пневмонии может перейти в токсико-септическую. Эта форма пневмонии всегда является особенно тяжелой по течению и в большинстве случаев характеризуется присоединением к токсическим проявлениям септических осложнений, чаще всего в виде гнойного среднего отита, реже в виде пиодермии, гнойного плеврита, менингита, перикардита и др. Сроки появления этих осложнений могут быть различными - от нескольких дней до 2-3 нед от начала заболевания.
Значительно реже переход токсической пневмонии в токсико-септическую сопровождается абсцедированием, когда в легочной ткани образуются множественные мелкие гнойники.
Септическая пневмония возникает преимущественно у детей первых месяцев жизни и у большинства из них обусловлена стафилококковой инфекцией.
Заболеваемость стафилококковыми пневмониями в последние годы явно увеличивается. Особенно подвержены заболеванию новорожденные, недоношенные, дети первых 3 мес жизни, дети с гипотрофией.
Стафилококковая пневмония начинается обычно остро и только в редких случаях развивается постепенно. Вначале картина довольно пестрая, и не отличается от проявлений обычной мелкоочаговой пневмонии. Вскоре обнаруживаются характерные для стафилококковой пневмонии особенности: 1) воздушные полости; 2) абсцессы; 3) эмпиемы; 4) спонтанный пневмоторакс.
Пневмонии у новорожденных протекают своеобразно, обычно в тяжелой форме и занимают одно из первых мест среди причин смерти этого контингента детей.
В возникновении пневмоний у новорожденных, помимо вирусно-бактериальной инфекции и простейших, большое значение имеют все факторы, нарушающие процессы лабильного обмена: охлаждение, недокорм, скученность, внутриутробная асфиксия, внутричерепные травмы, ателектазы, затянувшиеся роды, послеродовые заболевания и др.
Клиническая картина пневмоний новорожденных многообразна, своеобразна, но при этом имеется одна общая закономерность - на первый план выступают общие проявления интоксикации, а не изменения со стороны органов дыхания. У этих детей первые симптомы мелкоочаговой пневмонии Немногочисленны, нехарактерны и встречаются при других заболеваниях: отказ от груди, срыгивания, рвота, вздутие живота, диспепсический стул, похудание, понижение тургора тканей, тонуса мускулатуры, угасание или снижение безусловных рефлексов. Кашель может отсутствовать или выражен слабо (покашливание). Характерными для пневмонии новорожденных считаются выделение пенистой слизи изо рта, иногда из носа и выпячивание губ при выдохе. Однако надо иметь в виду, что этот признак не является постоянным.
Температурная реакция может быть различной. Наиболее часто температура тела субфебрильная, редко бывает высокой, но может быть и нормальной.
Характерным является расстройство дыхания: оно учащено (80-100 в минуту), сопровождается частыми остановками и появлением цианоза, в первую очередь на лице, кистях, стопах. Особенно характерно чередование бледности с цианозом.
Обращает на себя внимание резкое вздутие верхней части грудной клетки и ее ригидность при ощупывании. При перкуссии грудной клетки обнаруживают крайне незначительные изменения. При аускультации легких находят изменение характера дыхания (жесткопуэрильное, ослабленное, бронхиальное) и скудные или обильные мелкие влажные и крепитирующие хрипы. Со стороны сердца наблюдается тахикардия, иногда эмбриокардия с приглушенными или глухими сердечными тонами. Пульс, как правило, учащенный, мягкий и малого наполнения. Печень увеличена. Живот чаще бывает вздут. На коже появляются опрелости, пиодермия, петехии, в полости рта - молочница, стоматиты. Почти постоянно наблюдается расстройство функции желудочно-кишечного тракта, выражающееся в появлении рвоты, профузного поноса, метеоризма. Изменения со стороны нервной системы проявляются гиперестезией, судорогами, развитием токсического энцефалита.
Пневмонии у недоношенных детей имеют свои отличительные особенности, причем чем меньше масса тела ребенка, тем своеобразнее клинические проявления и течение этого заболевания. Это объясняется незрелостью центральной нервной системы, дыхательного и теплорегуляторного центров, морфологической и функциональной незрелостью всей системы дыхания и сосудов.
Чаще всего пневмония развивается как осложнение острой респираторной инфекции, которая является опаснейшим заболеванием для недоношенных детей.
Общее состояние ребенка всегда значительно страдает; ребенок отказывается от кормления, появляются срыгивания, рвота, вздутие кишечника, поносы, снижается масса тела. В короткие сроки развиваются опрелости, молочница, пиодермия, изъязвления. Характерным симптомом является появление пенистой слизи изо рта, иногда из носа. В легких перкуторно изменения обычно не выявляются, аускультативно довольно часто определяются крепитирующие хрипы на фоне жестко измененного или ослабленного дыхания. Чем старше ребенок, тем отчетливее выражены изменения со стороны легких.
Пневмония у недоношенного ребенка - всегда тяжелое заболевание и часто сочетается с сегментарными или рассеянными ателектазами, с внутричерепной травмой, что ведет к более длительному течению (до 2-3 мес) патологического процесса и ухудшению прогноза.
Пневмонии у детей с гипотрофией II и III степени можно охарактеризовать как малосимптомные или асимптомные заболевания. Ведущие проявления (кашель, одышка, повышенная температура тела) бывают выражены слабо или отсутствуют. В то же время обращают на себя внимание сероватый цвет лица, буроватое шелушение кожи туловища, сухость и резкая гиперемия видимых слизистых оболочек, сухость волос, облысение затылка, мышечная атония, вздутие кишечника.
Во время сна можно наблюдать раздувание крыльев носа, при крике, плаче - цианоз носогубного треугольника. Как правило, наблюдаются значительные нарушения ритма дыхания, лабильность его с полными остановками, крайне поверхностный характер дыхания. При перкуссии легких изменения звука или совершенно отсутствуют, или определяются только по обеим сторонам позвоночника. Дыхание обычно ослабленное, в задненижних отделах и в аксиллярных областях могут отмечаться мелкие хрипы в конце вдоха.
У некоторых детей на фоне такого вялого течения пневмонии периодически возникают тяжелые функциональные расстройства, чаще со стороны желудочно-кишечного тракта, носящие характер кишечного токсикоза, реже со стороны сердечно-сосудистой системы в виде упадка сердечной деятельности, отеков.
Возникающие при пневмонии те или иные гнойные осложнения протекают вяло, не давая ни температурной реакции, ни лейкоцитоза, ни повышения СОЭ.
Все это свойственно гипотрофиям тяжелой степени. Что касается течения пневмоний у детей с гипотрофией I степени, то по клинической картине они почти не отличаются от пневмоний детей-нормотрофиков.
Осложнения при пневмониях у детей раннего возраста встречаются довольно часто, хотя за последние годы в связи с широким применением химиотерапевтических средств их число значительно уменьшилось.
Наиболее частыми осложнениями при пневмониях у детей раннего возраста являются катаральный или гнойный средний отит с переходом в отоантрит, гнойный плеврит, абсцессы в легких, энцефалит, менингит, менингоэнцефалит. К более редким осложнениям мелкоочаговой пневмонии следует отнести гнойный перикардит, перитонит, артриты, остеомиелиты, пиелонефриты и др.
Хроническая пневмония - нередкое заболевание у детей, которое может развиться из повторных острых (мелкоочаговых или интерстициальных) пневмоний при соответствующем предрасположении (рахит, гипотрофия, экссудативный диатез, врожденные пороки сердца), нередко при неправильном лечении острых пневмоний. Неблагоприятные условия, нерациональные питание и режим в период выздоровления, а также присоединение других заболеваний (грипп, острые респираторные инфекции) предрасполагают к развитию хронической пневмонии. Одной из причин развития хронической пневмонии является коревая и коклюшная инфекция, особенно у детей 1-го года жизни. Немалое значение в формировании хронической пневмонии имеют инородные тела и пороки развития бронхолегочных структур.
Хроническая пневмония в современном понимании представляет собой хронический неспецифический воспалительный процесс, сопровождающийся необратимыми структурными изменениями в бронхолегочной системе (бронхоэктазы, деформирующий бронхит, пневмосклероз).
Клинические проявления хронической пневмонии многообразны и определяются характером морфологических изменений, их распространенностью, периодом заболевания, особенностями его течения, наличием осложнений.
Наиболее постоянными клиническими признаками заболевания являются влажный кашель и локализованные стойкие влажные хрипы, которые прослушиваются не только при обострении воспалительного процесса, но и в период ремиссии. У больных с распространенными бронхоэктазами дыхание иногда имеет амфорический характер, определяется оральная крепитация.
У больных с двусторонним распространенным процессом иногда наблюдается снижение роста и прибавки массы тела. Нередко у них отмечается деформация грудной клетки (сдавление с боков, уплощение или западение отдельных частей груд-нон клетки, килевидное выбухание в области грудины).
Изменения формы ногтевых фаланг пальцев ("барабанные палочки") встречаются лишь у больных с распространенным процессом при наличии гнойной интоксикации.
Наиболее частыми осложнениями хронической пневмонии являются эмфизема легких, легочное сердце, более редко встречаются абсцедирование, пиопневмоторакс, амилоидоз.
Лечение. При пневмонии у детей раннего возраста терапия должна быть индивидуальной и комплексной.
Показаниями для госпитализации являются наличие тяжелой дыхательной недостаточности при любой форме пневмонии, токсические и токсико-септические формы заболевания, подозрение на стафилококковую деструкцию легких, пневмонии у детей с сопутствующими заболеваниями (рахит II-III степени, гипотрофия, аномалии конституции) и осложнениями (анемия, гнойный отит и др.), пневмонии у новорожденных и недоношенных детей, рецидивирующее течение заболевания.
Важное значение имеет уход за больными детьми, который включает все мероприятия по созданию оптимальных условий лечебно-оздоровительного режима.
В палате (комнате) ребенка воздух должен всегда быть чистым, свежим и иметь постоянную температуру (22-23°С для новорожденных и 18-20°С для детей старшего возраста) и достаточную относительную влажность (60-80%). Недоношенных детей на некоторое время помещают в кувезы, при отсутствии их можно пользоваться грелками. Постель должна быть удобной, чистой и теплой. При тяжелой дыхательной недостаточности необходимо обеспечить ребенку возвышенное положение в кровати с раскрытой головой и свободными руками, чаще менять положение ребенка и брать его на руки. Следует избегать длительного пребывания детей в запеленутом неподвижном состоянии. Одежда должна быть легкой, удобной и не стеснять движений и дыхания ребенка. Новорожденным с этой целью рекомендуется специальная одежда - конверт с теплой кофточкой. Особого внимания требует уход за кожей и слизистыми оболочками. Ребенка (за исключением случаев тяжелого состояния) нужно регулярно купать (температура воды 38-39°С, продолжительность ванны 3-5 мин); нос очищать ватным тампоном, смоченным в растворе борной кислоты, следить за состоянием полости рта. В любой обстановке (больничной или домашней) ребенку необходимо обеспечить покой, условия для отдыха, достаточную продолжительность сна. Сон - важный фактор охранительного режима и лучше его проводить без применения фармакологических средств. В целях удлинения и углубления сна, его лучше проводить на веранде или в прогулочной комнате. В период выздоровления ребенку следует предоставить возможность активного бодрствования (игрушки соответственно возрасту). Полезно брать ребенка во время бодрствования на руки, делать легкий массаж живота, погладить спинку. Продолжительность бодрствования постепенно увеличивается до возрастной нормы. Ребенок должен быть окружен вниманием, теплом и лаской.
При госпитализации детей, больных пневмонией, необходимо придерживаться принципа одномоментной госпитализации, помещая их в палаты на 2-3 человека; полезная площадь на одного ребенка должна составлять 3-5 м2. Необходимо группировать детей сообразно сроку заболевания. В палатку с выздоравливающими нельзя помещать недавно заболевших во избежание дополнительной инфекции, которая, как правило, вызывает либо рецидив пневмонии, либо появление осложнений.
Большое внимание уделяют рациональному питанию. Ребенок 1-х месяцев жизни должен получать грудное молоко. При токсической форме пневмонии, особенно если отмечаются рвота и срыгивание, на 1-2 дня назначают сцеженное грудное молоко дробными порциями (суточное количество молока уменьшают на 30-50%) с постепенным переходом (в 3-4 дня) на обычный режим кормления.
При резко выраженной дыхательной недостаточности, когда нарушаются сосание и глотание, кормление необходимо производить через зонд. Не рекомендуется производить кормление пипеткой через нос, так как возможна аспирация молока в дыхательные пути. Каждому кормлению через зонд должно предшествовать отсасывание слизи из носа и рта обычным баллоном. Перед кормлением новорожденным и детям 1-х месяцев жизни назначают вдыхание увлажненного кислорода в течение 3-5 мин, при необходимости кислород дают и после кормления.
Ребенок, больной пневмонией, должен получать достаточное количество жидкости (чай, 5-10% раствор глюкозы, раствор Рингера, изотонический раствор хлорида натрия, боржом). Для детей 1-го года жизни количество жидкости вместе с грудным молоком или молочными смесями должно составлять 150 мл/кг в сутки.
Детям старше 1 года рекомендуется на 1-2 дня несколько уменьшить количество пищи и ввести в рацион более легкие блюда (фруктовые, овощные пюре, кефир, простоквашу, 10% кашу), а затем перевести их на обычный режим питания. Пища должна быть полноценной по составу и калорийности, с достаточным содержанием белков, углеводов, витаминов, минеральных солей и некоторым ограничением жира. Дополнительно к суточному пищевому рациону назначают 200-300 мл жидкости в сутки.
Пищу детей, больных пневмонией, необходимо обогащать витаминами за счет овощей, фруктовых соков, настоев витаминов, синтетических препаратов. Аскорбиновую кислоту дают внутрь по 0,1 г 3-4 раза в сутки, при тяжелом состоянии вводят внутривенно 1-2 раза в сутки по 1-3 мл 5% раствора совместно с 20-40% раствором глюкозы. Витамин B1 назначают по 0,005 г 3 раза в день, при внутримышечном введении по 0,5-1,0 мл 0,6% раствора ежедневно, В2 (рибофлавин) - по 0,003-0,005 г 2 раза в день, никотиновую кислоту - по 0,01 г 2-3 раза в день. Все эти витамины дают длительно на протяжении всего заболевания, причем лучше во время еды (можно непосредственно с пищей).
Дети с проявлением рахита должны получать витамин D2 с первых дней лечения. Его назначают на 8-12 дней по 50000-100000 МЕ/сут, всего на курс лечения 600000-800000 ME, одновременно вводят препараты кальция.
Витамин В12 назначают в дозе 5 мкг/кг через день, всего делают 8-10 инъекций. Дополнительно по показаниям (гипотрофия, анемия, экссудативно-катаральный диатез) вводят витамин В6 по 0,5-0,6 мл 2,5% раствора внутримышечно, всего 8-10 инъекций.
Необходимо с самого начала заболевания создать наиболее благоприятные условия для улучшения газообмена в легких и восстановления нервно-регуляторных механизмов.
В свете этих данных особое значение приобретает аэро- и кислородотерапия.
При пребывании детей на свежем воздухе наблюдается, быстрое улучшение общего состояния - одышка, цианоз, кашель уменьшаются, пульс замедляется и довольно часто наступает глубокий и спокойный сон.
Аэротерапию осуществляют различными способами в зависимости от возможностей. Используют утепленные веранды, террасы, в палатах открывают окна или проветривают их. Для детей первых месяцев жизни температура окружающего воздуха не должна быть ниже 18-17°С, затем ее снижают на 2-3°С до минимальной 5-6°С. Для детей старше 3 мес рекомендуются прогулки на открытом воздухе (температура не ниже - 10°С) при отсутствии ветра и должном согревании.
Если во время пребывания на воздухе у ребенка появляется бледность, усиливается цианоз, беспокойство, одышка, прогулку необходимо прекратить.
Большую осторожность следует проявлять при назначении прогулок на воздухе новорожденным, недоношенным, детям с общей гипотонией, выраженной гипотрофией, с тяжелыми септическими проявлениями.
При лечении пневмонии широко применяют кислород. Методы введения его различны. Наиболее примитивным и малорезультативным из них является подача кислорода из кислородной подушки через воронку, при этом вдыхаемый воздух обогащается кислородом максимум на 2%. Другой метод - поступление кислорода из подушки через катетер, введенный в одну или обе половины носа. Известное преимущество имеет подача кислорода через специальные кислородные маски. Наиболее совершенным методом кислородной терапии является подача кислорода (в течение 3-5-8 дней) в кислородной палатке ДКП-1, снабженной системой охлаждения и увлажнения. Кислородная терапия эффективна при достаточно продолжительном введении кислорода - не менее 15-20 мин 2-3 раза в сутки и больше.
Для борьбы с инфекционным возбудителем в комплексном лечении пневмоний широко применяют антибиотики и сульфаниламидные препараты.
Из антибиотиков назначают бензилпенициллин, оксациллин, метициллин, ампициллин, тетрациклины, левомицетин, эритромицин, мономицин, олеандомицин, олететрин, морфоциклин, цепорин, фузидин и др. (табл. 15).
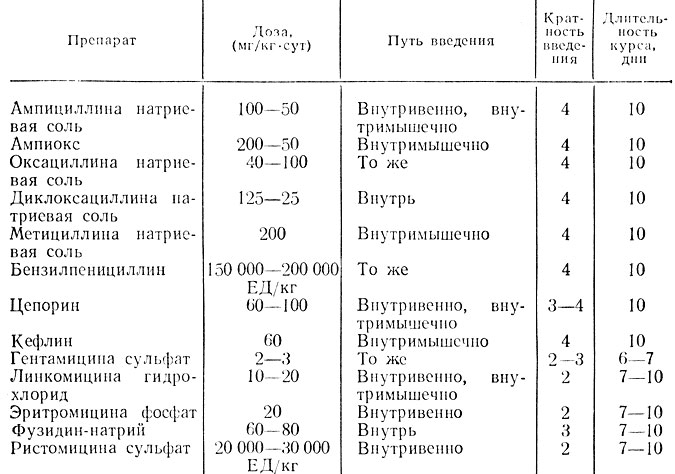
Таблица 15. Антибиотические препараты, применяемые при лечении пневмонии у детей
При выраженных катаральных явлениях антибиотики можно применять в виде аэрозолей по 50000 ЕД 2 раза в день, при этом в 1 мл растворителя должно содержаться 5000-10000 ЕД антибиотиков. Наиболее часто применяют аэрозоль пенициллина, растворенного в изотоническом растворе хлорида натрия или в 5-10% растворе глюкозы.
При назначении повторных курсов антибиотиков необходимо учитывать анамнез в отношении ранее применявшихся препаратов и без надобности не назначать одни и те же антибиотики. Кроме того, по показаниям одновременно с антибиотиками нужно назначать ребенку нистатин по 75000-100000 ЕД 2-3 раза в день, леворин по 25000 ЕД/кг на прием 2-3 раза в день. У каждого больного желательно проверить выделенную из зева и носа микрофлору на чувствительность к антибиотикам. Предпочтительнее назначать те антибиотики, к которым выделенная микрофлора чувствительна.
Нерациональны длительное применение антибиотиков малыми дозами, необоснованные перерывы в лечении, профилактическое назначение антибиотиков с целью предупреждения осложнений или обострений воспалительного процесса. В этих случаях, в особенности при отсутствии комплексной терапии, чаще возникают дисбактериозы, гиповитаминозы, аллергические проявления и др.
Сульфаниламидные препараты обычно назначают при среднетяжелых и легких формах пневмонии у детей старше 1-11/2 лет. Наиболее часто при этом используют препараты длительного действия, в частности сульфадиметоксин. Препарат назначают внутрь однократно, детям в возрасте до 4 лет в 1-й день 25 мг/кг, в последующие дни 12,5 мг/кг.
В настоящее время при тяжелых формах пневмонии у детей применяют гормональные препараты: преднизон или преднизолон по 1 мг/кг в сутки, дексаметазон или триамцинолон по 0,003-0,001 г в сутки. Гормонотерапию, как правило, сочетают с назначением антибиотиков в течение 6-8 дней с постепенным снижением дозы.
При наличии токсикоза показано внутривенное введение эуфиллина из расчета 0,5-1,5 мг/кг 2-3 раза в сутки.
Проводят дезинтоксикационную терапию - это такой вид инфузионной терапии, при которой предусматривается проведение форсированного диуреза после применения низкомолекулярных декстранов с коротким сроком пребывания в сосудистом русле, способных к комплексообразованию (альбумин, гемодез, 6% низкомолекулярный поливинилпирролидон).
При выраженной сердечно-сосудистой недостаточности (одышка, распространенный цианоз, расширение границ сердца, глухие тоны сердца, малый, частый пульс, увеличение печени, отеки) показано внутривенное введение 0,05% раствора строфантина (в дозе 0,1 мл детям до 1 года, 0,15 мл детям старше 1 года) совместно с 10-20% раствором глюкозы (инъекции производят медленно, в течение 2-3 мин, 1-2 раза в день). При невозможности ввести строфантин внутривенно его вводят внутримышечно в тех же дозах с 5% раствором глюкозы (2-3 мл). Назначают также 0,06% раствор коргликона по 0,1-0,3 мл. Строфантин и коргликон более 3-4 дней обычно не применяют. При необходимости более длительного лечения сердечной недостаточности используют дигоксин, назначая его внутрь не ранее чем через 10-12 ч после введения строфантина. Доза насыщения этого препарата в течение 2-3 дней составляет 0,05-0,07 мг/кг, поддерживающая доза равна 1/4-1/7 дозы насыщения.
При токсических пневмониях, сопровождающихся высокой температурой, бессонницей, рвотой, беспокойством, судорогами, значительной дыхательной недостаточностью, рекомендуется применять нейроплегические средства внутрь, внутримышечно или внутривенно. Назначают аминазин, промазин в дозе 1-2 мг/кг в сутки. Длительность применения этих средств чаще 2-3 дня и в редких случаях больше. Нейроплегические средства нельзя назначать совместно с аскорбиновой кислотой, витамином D, адреналином, эфедрином, хлористым кальцием. Для снижения общей возбудимости центральной нервной системы применяют также препараты брома, фенобарбитала, седуксен, ГОМК и др. (в соответствующих возрасту дозировках).
При наличии астматического компонента используют антигистаминные препараты в сочетании с эфедрином и эуфиллином (дозы - см. "Бронхиальная астма").
Для ликвидации гипертермии назначают внутримышечно 4% раствор амидопирина (0,1 мл/кг) или 50% раствор анальгина (0,1 мл на 1 год жизни ребенка). При неэффективности целесообразно сочетание аминазина (0,5 мг/кг), пипольфена или димедрола (1 мг/кг) и 50% раствора анальгина (0,1 мл на 1 год жизни ребенка) с 0,5% раствором новокаина. Одновременно назначают холод к голове и на крупные сосуды на внутренней поверхности бедер, обнажение тела, промывание желудка водой комнатной температуры.
В последние годы при пневмониях у детей раннего возраста с лечебной целью применяют внутривенно 4% или 5% раствор гидрокарбоната натрия в сочетании с 10-15% раствором глюкозы в количестве от 5 до 15 мл на одно введение.
При наличии гипотрофии, анемии, септических осложнений у детей, больных пневмонией, показана стимулирующая терапия. С этой целью вводят плазму по 10-30 мл внутривенно через 2-3 дня, 3-5 раз, нитратную или эритроцитную массу по 10-30 мл через 3-4 дня, всего 6-8 инъекций. Переливания крови не показаны детям с пневмонией, когда имеется выраженное поражение сердечно-сосудистой системы, сопровождающееся резкой одышкой, распространенным цианозом, увеличением печени.
При переливании плазмы или крови нужно иметь в виду опасность переноса вирусного гепатита и возможность сенсибилизации организма.
С целью стимулирующей терапии уместно применение гамма-глобулина в дозе 0,2-0,4 мл/кг через день, всего 3-5 введений. При наличии лейкопении рекомендуется применять пентоксил (по 0,01-0,015 г 2-3 раза в день), дибазол (по 0,001-0,002 г на прием 2-3 раза в день), нуклеинат натрия (по 0,005-0,015 г 3-4 раза в день).
Из отхаркивающих средств в остром периоде при раздражающем сухом кашле назначают настой алтея (3-4 г на 100 мл воды) по 1 чайной ложке 6-8 раз в день, ингалипт, грудной эликсир (разовая доза по 2 капли на 1 год жизни) 5-6 раз в день, либексин (1/4-1/2 таблетки 3-4 раза в день), бромгексин, редко кодеина фосфат (1 мг на 1 год жизни на прием). В дальнейшем используют термопсис (настой 0,1-0,2 г на 100 мл) 6-8 раз в день, солутан (0,5 капли на 1 год жизни на прием), пертуссин (1/2 чайной ложки 4-5 раз в день).
С хорошим лечебным эффектом применяют ряд физиотерапевтических средств. В остром периоде назначают ванны с постепенным повышением температуры от 37 до 40°С (длительность 3-5 мин) и последующим обливанием более прохладной водой (28-30°С), а также горчичники, горчичные обертывания.
Следует иметь в виду, что при пневмониях у детей раннего возраста не показано применение согревающих компрессов, так как сдавливание мягкой, податливой грудной клетки способствует усилению дыхательной недостаточности и застою.
При пневмониях по мере стихания явлений токсикоза у детей применяют диатермию, УВЧ- и индуктотерапию, электрофорез. Курс лечения составляет 6-10 процедур.
В период выздоровления показаны лечебная гимнастика и массаж с постепенным усложнением гимнастических упражнений.
Дети, перенесшие острую пневмонию, находятся под диспансерным наблюдением в течение 6 мес и при повторном ее возникновении в течение года наблюдаются в условиях детской поликлиники. Эти дети должны находиться под наблюдением отоларинголога. Кроме комплексного консервативного или оперативного лечения, лечения очагов хронической инфекции в носоглотке, им необходима санация полости рта.
Проводят активное лечение в условиях поликлиники: закаливающие мероприятия, физкультура (вначале лечебная), гипосенсибилизирующая терапия (димедрол, пипольфен, супрастин) не более 2 нед, назначение поливитаминов (А, В1, В6, С, РР), физиотерапевтические процедуры (УВЧ-терапия, электрофорез, озокерит на грудную клетку и др.).
Профилактические прививки этим детям проводят не раньше чем через 2 мес после заболевания и обязательно на фоне гипосенсибилизирующей терапии (в течение 1 нед до прививки и 1 нед после нее).
Профилактику пневмоний необходимо начинать с антенатального периода. С первых недель беременности следует установить правильный режим бодрствования и сна, труда и отдыха будущей матери. Не менее важно соблюдение воздушного режима с пребыванием на свежем воздухе 3-4 ч в сутки зимой и до 8 ч в летнее время. Большую роль играет режим питания беременной. В предупреждении пневмоний у новорожденных большое значение имеет правильная организация работы родовспомогательных учреждений, совершенствование методов ведения родов и оживления детей при асфиксии, создание оптимальных условии окружающей среды после рождения ребенка (соблюдение эпидемиологического режима, предупреждение охлаждения, перегревания и др.). Необходима ранняя госпитализация заболевших детей в специальные палаты и отделения патологии новорожденных при детских больницах.
Должна постоянно совершенствоваться связь и преемственность в работе родильных домов и детских поликлиник.
В последующее время основные профилактические мероприятия должны сводиться к улучшению условий окружающей среды, организации правильного вскармливания и питания детей, предупреждению и лечению рахита, широкому пользованию свежим воздухом, проведению закаливающих процедур (гидропроцедуры, воздушные, солнечные ванны, массаж, гимнастика).
В предупреждении пневмоний у детей раннего возраста важное значение имеет борьба с гриппом, острыми респираторными инфекциями, корью, коклюшем. Вследствие этого необходима быстрая изоляция заболевших детей в коллективах и дома, облучение ультрафиолетовыми лучами помещений, систематическое их проветривание.
В качестве специфической профилактики контактным детям с вирусно-респираторными заболеваниями назначают очищенный лейкоцитарный интерферон 2 раза в день по 0,25 мл раствора в обе половины носа в течение 7-10 дней.
Особого внимания требуют дети с аденоидами, хроническим тонзиллитом, воспалением придаточных полостей носа (синуситы), часто болеющие бронхитами, острыми респираторными инфекциями.
Активное наблюдение за детьми, перенесшими на 1-м году жизни грипп, респираторную инфекцию, корь, коклюш, проведение профилактических физиотерапевтических мероприятий, пребывание на даче, в санаторных яслях, широкая просветительная работа среди населения входят в число обязательных профилактических мероприятий.
|
ПОИСК:
|
Саенко Инна Александровна, автор статей
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://m-sestra.ru/ 'M-Sestra.ru: Сестринское дело'