
БИБЛИОТЕКА
МАНИПУЛЯЦИИ
ЗАБОЛЕВАНИЯ
БАЗОВЫЕ ВОПРОСЫ
КУРОРТОЛОГИЯ
ССЫЛКИ
О САЙТЕ
Часть I. Поздний токсикоз беременных
Глава 1. Фоновые состояния и их оценка
Поздний токсикоз относится к числу наиболее распространенных осложнений беременности и родов и остается главной причиной материнской смертности: по данным K. Augensen, P. Bergsjo (1984), в северных странах (Дания, Норвегия, Швеция, Финляндия и Исландия) он составляет 17% от общего числа материнских смертей, поданным S. Rolbin и соавт. (1981) - 40% материнской смертности от акушерских причин.
Заслуживает внимания динамика материнской смертности от эклампсии. В начале столетия она равнялась 17-26% и более [Freund S., 1912; Schmidt О., 1913, и др.]. Согласно Р. А. Черток (1936), но Узбекистану она составляла 21,2; 30 и 17,3% соответственно в 1931, 1933, 1934 гг., по Ленинграду [Аловский А. Д., 1934] - 9,6%, по более поздним данным Д. П. Бровкина (1940) и П. А. Покровского (1953) - соответственно 5,4; 3,5 и 1,8%. Последний автор отмечает, что в случае возникновения послеродовых заболеваний на фоне перенесенной эклампсии они отличались легким течением и быстро заканчивались. По данным М. А. Петрова-Маслакова и Л. Г. Сотниковой (1971), материнская смертность в результате позднего токсикоза по селам и городам РСФСР в 1965 г. соответственно составила 1 и 0,8%.
Возраст неблагоприятно влияет на исход позднего токсикоза беременных. М. Lopez-Llera и соавт. (1976) указывают, что в возрасте 15-24 лет летальность в результате позднего токсикоза составляет 8,9%, в 25-34 года - 9,5%, а в возрасте 35-46 лет - уже 18,6%. Авторы считают, что возраст является главным фактором, влияющим на летальный исход, так как при этом уменьшаются возможности адаптации жизненно важных систем к различным патогенным факторам и стрессам. Эти цифры дополняют данные С. Faguer, E. Du Lorier (1984), согласно которым риск общей материнской смертности возрастает в 30-35 лет, увеличивается в 4 раза в возрасте 35-40 лет, в 7 раз - в 40-45 лет. L. Hibbard (1973) сообщает, что средний возраст погибших от позднего токсикоза равняется 27,5 года, а согласно J. Parapakkham (1979), наиболее часто эклампсия возникает у первородящих женщин до 20 лет и беременных после 35 лет. Наблюдения F. Pritchard, S. Pritchard (1975) свидетельствовали о том, что эклампсия в 71% случаев развилась у лиц в возрасте 13-19 лет.
Нами проведен анализ 53 случаев материнской смертности в результате тяжелых форм позднего токсикоза, имевших место в Ленинграде и Ленинградской области почти за 20-летний период (до 1985 г.). Средний возраст погибших равнялся 26,5 года, однако наибольшее число было в возрасте 21-30 лет, т. е. в том, который является самым репродуктивным. В это же время обращает на себя внимание большое число умерших в возрасте до 20 лет, которое соответствовало таковому в возрасте 31 года и старше (табл. 1), хотя очевидно, что частота родов в возрасте до 20 лет значительно меньше, чем в возрасте 31 года и старше. Таким образом, возникает вывод о большей ранимости беременных женщин юного возраста, о большем риске у них развития позднего токсикоза с неблагополучным исходом.

Таблица 1. Возраст погибших в результате тяжелых форм позднего токсикоза
С другой стороны, не выявлено влияния возраста на непосредственную причину смерти при токсикозе (кровоизлияние в мозг, острая дыхательная недостаточность, острая почечная недостаточность и др.). Так, например, кровоизлияние в мозг как причина смерти встретилось лишь однажды у больной 20 лет и один раз у больной старше 35 лет, а средний возраст умерших в результате кровоизлияния в мозг был 26,8 года.
В развитии позднего токсикоза в настоящее время придают большое значение фоновым состояниям - генетическим факторам, социальным аспектам, в том числе профессиональным вредностям, экстрагенитальной патологии и другим моментам. Согласно F. Belter, W. Dame (1976), у 88% первобеременных женщин в основе развития нефропатии с ранним ее началом лежат фоновые заболевания. По данным A. Sutherland и соавт. (1981), у 14% беременных с поздним токсикозом в анамнезе матери также страдали тяжелым токсикозом. В то же время плодовый генотип играет меньшую роль, так как параллелизма между частотой токсикоза у беременных и их свекровей нет. А. А. Ветюков, Б. Д. Кваснецкий (1982) показали, что 40% дочерей, матери которых перенесли тяжелый поздний токсикоз, также страдали при наступлении беременности нефропатией.
Условия быта, питания и другие социальные факторы как причины позднего токсикоза учитывают М. Lopez-Llera и соавт. (1976), F. Villar и соавт. (1983) и др.
Согласно нашим данным, тяжесть позднего токсикоза и его необратимость оказались в большей степени связаны с умственным трудом, "сидячими" профессиями (инженеры, швеи, лаборанты, бухгалтеры и др.). Заслуживает особого внимания высокий процент среди погибших женщин-студенток, которые часто отказываются от использования дородового декретного отпуска и других льгот по беременности (табл. 2).

Таблица 2. Профессиональная принадлежность лиц, погибших в результате позднего токсикоза беременных
Можно с большой долей вероятности сказать, что развитие 80-90% и более случаев тяжелого позднего токсикоза определяют фоновые состояния; причем с вовлечением в клиническую практику новых, более современных методов исследования частота их выявления увеличивается. В этом плане неоспоримо значение соматических заболеваний и эндокринопатий в развитии токсикоза.
Анализ собственного материала (табл. 3) показал, что фоновая патология - экстрагенитальная и генитальная - почти неизбежный спутник тяжелых форм позднего токсикоза беременных: соматические заболевания имелись у 38, гинекологические - у 24 из 53 погибших, или соответственно в 72 и 45% случаев. Наиболее часто встречались заболевания почек: аномалии развития почек и их сосудов, опущения, гломерулонефрит, некротический нефроз, нефросклероз и очень часто - пиелонефрит вплоть до карбункула почки (14 погибших). Следует подчеркнуть, что клинические проявления заболевания почек обнаруживались значительно чаще, но не нашли отражения в патологоанатомическом диагнозе.
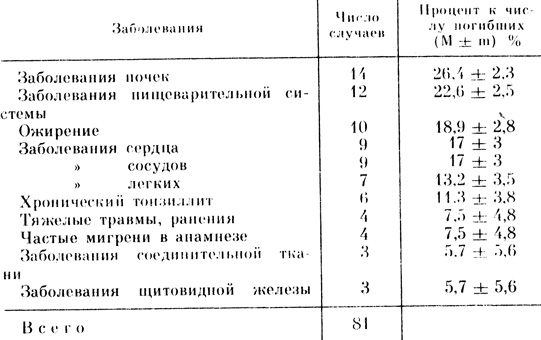
Таблица 3. Экстрагенитальная патология у погибших в результате позднего токсикоза беременных
Несколько неожиданной, но вполне объяснимой оказалась частота заболеваний пищеварительной системы (хронический гастрит, энтероколит, язвенная болезнь), особенно патологии
печени (состояние после вирусного гепатита, хронический холецистит, гепатолиенальный синдром). Восемнадцать таких заболеваний и патологических состояний встретились у 12 больных (см. табл. 3). Обращает на себя внимание не только частота вирусного гепатита в анамнезе (имелся у 10 больных), но и тяжелое, необратимое изменение печени во всех этих случаях позднего токсикоза.
Третье по частоте место занимала патология сосудов: коарктация аорты (у двух), аномалии развития сосудов тех пли иных органов, варикозная болезнь, аневризма мозговой артерии и др. - у 9 больных, у которых на вскрытии выявлено всего 11 заболеваний.
Патология сердца выявлена также у 9 больных 16 различными заболеваниями (пороки сердца ревматической этиологии; миокардитический кардиосклероз, вплоть до диффузного; интерстициальный, хронический очаговый и острый миокардит; гипертрофия миокарда с миогенной дилатацией полостей сердца и др.).
У 10 погибших, или фактически в каждом 5-м случае, имелось ожирение. Кроме того, нарушения обменном характера но тину болезни Реклингхаузена, болезней соединительной ткани (хондродистрофия и др.) имелись также в большом проценте случаев (см. табл. 3). Патология щитовидной железы (тиреотоксикоз, диффузный токсический и нетоксический зоб) отмечена еще у трех погибших. Достаточно высоким был процент заболеваний легких, тяжелых травм в анамнезе и другой патологии, включая мигрени до наступления беременности. Па связь мигреней до наступления беременности с поздним токсикозом и тромбоцитопенией указывали M. Moore, G. Redman (1983).
В целом, по статистическим данным, на каждую погибшую приходилось почти два заболевания. В связи с той или иной патологией у 19 больных в прошлом было предпринято 25 различных оперативных вмешательств (тонзиллэктомия. операции по поводу травмы, варикозной болезни и др.).
Представленный анализ с очевидностью свидетельствует о значении фоновой патологии в развитии тяжелых форм позднего токсикоза. В ряде случаев, где причиной смерти беременной родильницы считают поздний токсикоз, истинная причина заключается в наличии серьезной фоновой патологии, ухудшающей свое течение в связи с нагрузкой на организм беременностью, что клинически проявляется симптомокомплексом позднего токсикоза. С этих позиций понятна неэффективность лечения части больных поздним токсикозом, несмотря на интенсивное лечение.
Учитывая значение экстрагенитальной патологии для развития тяжелых форм позднего токсикоза и материнской смертности в целом, следует определеннее решать вопрос о недопустимости беременности в ряде случаев. Так, основываясь на представленных выше данных, можно считать, что у большинства погибших в результате позднего токсикоза были серьезные противопоказании для беременности и единственным эффективным методом лечения было бы ее прерывание.
Однако почти 1/3 заболеваний не была диагностирована при жизни, и женщины считали себя здоровыми. У части беременных хотя и была диагностирована та или иная соматическая патология, но ей не было придано особого значения.
В связи с этим встает вопрос о роли врача-терапевта поликлиники, женской консультации, акушерского стационара в оценке значимости экстрагенитальной патологии у женщин репродуктивного возраста вообще и при беременности особенно.
Анализ работы врачей-терапевтов с этих позиций заставляет признать их не всегда продуманную позицию в данном вопросе. В части случаев недостатки работы врачей-терапевтов объяснялись формальным подходом к беременным женщинам с формальным расчетом на то, что молодая женщина репродуктивного возраста должна быть соматически здоровой. В результате к категории "здоровых" отнесена часть беременных, у которых имелись лейкоцитурия и другие изменения в анализах мочи, иногда в сочетании с артериальной гипертензией, патология пищеварительной системы и в анамнезе гепатит, перенесенный незадолго до наступления беременности, и др. У 15 беременных женщин диагноз терапевта "здорова" резко расходился с патологоанатомическими данными, свидетельствовавшими о тяжелой патологии, являвшейся по существу главной причиной необратимого токсикоза (некротический нефроз, коарктация аорты, нефросклероз, гепатолиенальный синдром и др.).
В ряде случаев, несмотря на повторные, иногда многократные. осмотры беременных женщин, было удивительно мало терапевтических находок, врачи мало видели, проходили мимо многих осложнений и заболеваний. Фактически никогда по инициативе терапевта не расширялся объем обследования, не предлагалось стационарное обследование для уточнении того или иного диагноза. Иногда, когда дополнительное обследование все же было назначено; контроль за выполнением отсутствовал, и та патология, которая была заподозрена терапевтом при первом осмотре беременной, в дальнейшем оставалась неуточненной. Особенно плохо выявлялась патология почек, которую ошибочно принимали за ОРВИ. пояснично-крестцовый радикулит и др. Приводим примеры.
1. Беременная К. посетила терапевта 6 раз. При осмотре в 25 нед поставлен диагноз "пиелонефрит", назначены фурагин, невиграмон, эуфиллин. Дополнительное обследование не предложено. В 30 нед беременности срочно направлена врачом-акушером к терапевту в связи с ухудшением самочувствия, плохой переносимостью назначенных лекарств. Препараты отменены. Какое-либо обследование, а тем более стационарное лечение, не предложено. Третье посещение терапевта в 32 нед: вновь назначены невиграмон, фонурит, эуфиллин. В дальнейшем еще три посещения терапевта, диагноз пиелонефрита снимается и вновь ставится, снова назначен фурагин, несмотря на отметку в 30 нед о его непереносимости. При первом посещении направлена к эндокринологу в связи с подозрением на узловатый зоб. Консультация не выполнена, контроль со стороны терапевта отсутствует.
2. Беременная Б. в 11 нед перенесла острый пиелонефрит со значительными изменениями в анализах мочи. Во время заболевания осматривает терапевт - диагноза, лечения нет. Повторный осмотр в 30 нед: сохраняется изостенурия, наблюдается обострение хронической патологии пищеварительной системы (гастрит, холецистит), но диагноза, лечения также нет.
3. Беременная Ф. со значительной соматической отягощенностью: тонзиллит, ревматизм, ожирение, миокардиодистрофия с диффузными изменениями миокарда на ЭКГ, хронический холецистит, колит, стойкая изостенурия на протяжении всей беременности (относительная плотность мочи 1013-1016). Осмотрена терапевтом 6 раз формально. Обследование, лечение не назначено.
4. Беременная С. За год до наступления беременности перенесла вирусный гепатит, после чего сохраняются постоянные боли в правом подреберье. Во время беременности также часто жалуется на болезненное мочеиспускание, относительная плотность мочи 1002-1005, протеинурия, патологическая прибавка массы тела. Осмотрена терапевтом трижды - запись "без патологии"; дополнительное обследование, какое-либо лечение, рекомендации, позиция врача относительно возможности продолжения беременности отсутствуют.
5. Беременная К. с очень неблагополучным соматическим анамнезом, ожирением, клиническими и лабораторными данными (тахикардия до 90 уд/мин, лейкоцитурия и другие изменения в моче, распространенные опухолевидные образования на кожных покровах всей поверхности тела, артериальная гипертензия). Трижды осмотрена терапевтом женской консультации, затем терапевтом стационара, сделано заключение по поводу лейкоцитурии, что она, "по-видимому, связана с трихомониазом", но не предпринято никаких действий, чтобы заменить "по-видимому" на точный клинический диагноз. Кожные образования врачом-дерматологом определены как "множественные липомы", не уточнены давность этих образований, характер их развития, не произведена биопсия. В результате диагноз нейрофиброматоза (болезни Реклингхаузена) установлен только посмертно.
6. Беременная К. при осмотре у терапевта в 14 нед жалуется на постоянные головные боли, ухудшение зрения. Артериальная гипертензия с начала беременности. Осмотр окулиста в 14 и 15 нед, диагноз - "ангиоретинопатия". Терапевтом поставлен диагноз "гипертоническая болезнь I-II степени", назначены резерпин, разгрузочные дни, не предложено дополнительное обследование, тем более - госпитализация в целях стационарного обследования и решения вопроса I о допустимости продолжения беременности.
Обращает на себя внимание легкость постановки диагноза так называемых "простудных" заболеваний: любая лихорадка, возникающая у беременной женщины, однозначно трактуется терапевтами как ОРВИ, грипп. Так, диагноз ОРВИ поставлен 15 беременным женщинам, в том числе двум - по два раза за беременность. В то же время у 11 из них лихорадка, являющаяся основанием для диагноза ОРВИ, сочеталась с выраженным мочевым синдромом, отеками, патологическими прибавками массы тела и быстрым нарастанием клиники позднего токсикоза после затихания острого лихорадочного периода. Это обстоятельство указывало на то, что под маской ОРВИ прятался острый воспалительный процесс в почках, который не был диагностирован и, следовательно, не был соответствующим образом лечен. В результате в дальнейшем происходило как прогрессирование воспалительного процесса в почках, так и нарастание их функциональной недостаточности, что проявлялось симптомокомплексом позднего токсикоза. Возможность атипичного течения пиелонефрита у беременных женщин хорошо доказана в работах В. В. Ветрова (1980, 1981). Используя метод изотопной ренографии и другие методы исследования функции мочевыделительной системы, автор показал, что пиелонефрит у беременных женщин нередко протекает под маской цистита, ОРВИ, угрожающего аборта.
Приведенные данные свидетельствуют о значении своевременного распознавания, своевременной правильной оценки той или иной экстрагенитальной патологии для исхода беременности. Создается впечатление, что беременность, наслаиваясь на неблагополучный соматический фон, не всегда приводит к обострению имеющейся соматической патологии с типичной для нее клинической картиной, а в ряде случаев способствует постепенному развитию тяжелой функциональной недостаточности пораженных органов, что может проявиться симптомокомплексом позднего токсикоза.
Изучение особенностей течения соматических заболеваний у беременных женщин заставляет признать, что наличие экстрагенитального заболевания, даже при условии его вполне "благополучного", компенсированного течения вне беременности, не позволяет организму полностью адаптироваться к беременности, срывает программу физиологического течения беременности, способствует формированию осложнений, включая поздний токсикоз.
Это обстоятельство, а именно опасность сочетания двух, казалось бы, неопасных ситуаций - компенсированного, вполне благополучного течения соматического заболевания и такого физиологического процесса, каким является беременность, сочетания, при котором, с одной стороны, постепенно развивается и прогрессирует функциональная недостаточность соответствующих органов и систем, а с другой - создаются условия для развития осложнений беременности, должно четко учитываться как врачами-акушерами, так и терапевтами. Понятно, что качественная терапевтическая помощь беременным женщинам возможна только при условии знакомства терапевта с особенностями течения соматических заболеваний при беременности с учетом отличия их клиники от клинического течения той же патологии вне беременности.
Стертость, измененность клинических проявлений экстрагенитальной патологии при беременности, что не всегда понятно и известно терапевтам, подчас дополняется стереотипным представлением о редкой сочетаемости молодого возраста и тяжелых соматических заболеваний, что может индуцироваться и отношением женщины к своему здоровью, ее стремлением во что бы то ни стало сохранить беременность. Принимая во внимание риск развития беременности на отягощенном соматическом фоне, следует шире прибегать к дополнительному, в том числе стационарному, обследованию таких больных, консультативно решать вопросы о допустимости беременности, при необходимости повторяя такие консультации в процессе дальнейшего течения беременности.
Выше было указано, что у погибших в результате позднего токсикоза оказался высоким процент сопутствующих гинекологических заболеваний. В их числе имелись миома матки, киста яичника, аномалии развития полового аппарата, чревосечения в анамнезе в связи с эктопической беременностью, апоплексией яичника и др., но чаще всего воспалительные заболевания: сальпингоофорит, эндоцервицит и другая патология шейки матки, трихомониаз, острая гонорея, распространенный кондиломатоз наружных половых органов и влагалища и др. Воспалительные заболевания гениталий, представлявшие половину всей гинекологической патологии, как правило, сочетались с воспалительной патологией мочевыделительной системы. Частота сочетания этих патологических процессов хорошо известна и описана Л. В. Ивановой (1981), П. А. Лопатиным, А. Л. Шабад (1985) и другими авторами.
Обращает па себя внимание высокая отягощенность инфекционной патологией в целом у женщин, погибших в результате позднего токсикоза. Кроме указанных выше воспалительных заболеваний генитальной и экстрагенитальной локализации (кольпит, тонзиллит, хронический пиелонефрит и др.), острый воспалительный процесс, вызванный условно-патогенной флорой (ангина, острый пиелонефрит, ОРВИ и др.), перенесли во время беременности более половины погибших. Такая высокая частота сочетания воспалительных заболеваний различной локализации и различного клинического течения (острых, подострых, хронических) с тяжелым поздним токсикозом не случайна, и возникает мысль о том, что наличие хронических и острых очагов инфекции в гестационном периоде значительно увеличивает риск развития этого осложнения.
Известно, что условия жизни, режим, питание, смена во время беременности привычных климатогеографических условий, постоянные стрессовые ситуации, связанные с семейной неустроенностью, семейными конфликтами, являются неблагоприятным фоном, а в ряде случаев играют ведущую роль в генезе позднего токсикоза. К сожалению, пока отсутствует достаточное число исследований состояния психоэмоциональной сферы беременных женщин как при нормальном, так и при осложненном течении гестационного периода. Л. В. Серова, Л. А. Денисова (1983) в экспериментальном исследовании показали отрицательное влияние иммобилизационного стресса на развитие потомства, а А. Т. Аксенова (1967), К). И. Попиков (1970) и другие авторы выявили изменения и нарушения процессов возбуждения и торможения в коре, ретикулярной формации и других отделах головного мозга при физиологической и осложненной беременности, в том числе при позднем токсикозе. Л. Я. Голубева (1982) установила нарушение функционального состояния коры головного мозга при токсикозе, что проявлялось в рассогласованности ее возбудимости и реактивности, повышении лабильности.
Заслуживают внимания данные К. В. Воронина и соавт. (1984), посвященные изучению индивидуальных особенностей психики беременных женщин с помощью специальных психологических методов: тяжелые формы позднего токсикоза чаще возникают при интенсивном и длительном воздействии одного неблагоприятного фактора либо при сочетанием воздействии нескольких факторов -конфликтов на работе и в семье, тревоги за исход беременности и др. Среди беременных с поздним токсикозом оказались лица с индивидуальными характеристиками по шкалам депрессии, психопатии, психастении. Авторы полагают, что нервно-психическая ситуация, обусловленная или психофизиологическими особенностями женщины, или факторами окружающей среды, может быть этиологическим фактором позднего токсикоза беременных. J. Wenderlein (1983) выдвинул гипотезу патогенеза позднего токсикоза, в которой основная роль также отведена психоэмоциональному стрессу. Он способствует нарушению процессов адаптации к беременности, что проявляется симптомокомплексом позднего токсикоза: в результате повышения секреции антидиуретического гормона снижается диурез вплоть до олигурии, снижается почечный кровоток, усиливается выброс ренина, повышается тонус симпатического отдела вегетативной нервной системы, что способствует стойкому спазму артериол, гиперкоагуляции и др.
Согласно собственным данным, высокий риск развития тяжелого позднего токсикоза имеется у женщин с внебрачной, нежелательной беременностью, стремлением скрыть ее от родственников, знакомых, у лиц, безразличных к своему здоровью, судьбе беременности, существующих без определенных занятий, страдающих алкоголизмом. Таких социально неблагополучных, но в основном - одиноких, не заинтересованных в беременности оказалось 13 женщин, или 24,5% от общего числа погибших. Непланируемая беременность, тем более в сочетании с неустроенной семейной ситуацией, конфликтами, не только способствует постоянному психоэмоциональному напряжению, но и неизбежно приводит к неадекватной курации беременной женщины в женской консультации, что зависит от поздней обращаемости, нерегулярных посещений, переездов, часто также связанных с желанием скрыть беременность.
По указанным выше причинам шесть женщин ни разу не обращались в женскую консультацию в связи с беременностью и были доставлены в акушерские стационары фактически уже в необратимом состоянии. Посетили консультацию только 1-4 раза за беременность и в дальнейшем уклонялись от патронажей акушерок, визитов врачей еще 9 женщин. От 5 до 8 раз посетили консультацию 15 женщин, но часть из них фактически прекратили наблюдение после получения дородового отпуска. Только 23 из 53 женщин имели при беременности регулярное врачебное наблюдение: от 9 до 12 раз (14 беременных) и 13-20 и более раз (9 беременных женщин). Встали на учет по беременности в сроки до 12 нед только 18 женщин (38%), в сроки 13-24 нед - еще 23 женщины, в сроки 25-32 нед - 5 беременных, после 32 нед - одна.
Приведенные данные с известной определенностью свидетельствуют о том, что со стороны значительной части женщин по разным причинам бывает негативное отношение к наблюдению в женской консультации, что проявляется как в полном отказе от наблюдения, так и в поздней обращаемости, нерегулярном посещении, укрытии от патронажей.
Высокий риск развития токсикоза имеется у студенток техникумов, институтов, которые, как правило, отказываются от дородовых декретных отпусков, несут все нагрузки, связанные с учебой, а также у лиц, живущих в общежитиях (таких было 6 человек), и в связи с переездами. Приехали из других городов, областей или на время выезжали в течение беременности 10, или фактически каждая пятая женщина. Во всех случаях переезды происходили уже на фоне той или иной клиники позднего токсикоза. Следует подчеркнуть, что, помимо неблагоприятного влияния переездов на организм беременной женщины в связи с изменением климатогеографических условий, нарушением режима сна, отдыха, питания, необходимостью, адаптироваться в процессе беременности к новым условиям, нагрузкам на организм транспортными ситуациями, они имеют еще одно главное негативное последствие - прекращение врачебного наблюдения за течением беременности: в новых местах проживания, особенно после получения дородового декретного отпуска, далеко не все беременные вновь обращаются I в женскую консультацию, или это обращение сильно запаздывает по времени.
1. Беременная Ч., по специальности врач-терапевт. Длительность токсикоза 26 нед. Приехала из г. Брянска с доношенной беременностью. В течение 3 нед до отъезда и 5 сут после приезда в Ленинград в женскую консультацию не обращалась, несмотря на резкое ухудшение состояния, выраженные отеки, значительное снижение диуреза. Доставлена в стационар санитарным транспортом из дома в коматозном состоянии с преждевременной отслойкой нормально расположенной плаценты, анурией.
2. Беременная Д., приезжая из Калининской области, в 32 нед с развернутой клиникой позднего токсикоза прибыла в условия общежитии к мужу.
Таким образом, у значительного числа женщин имелись те или иные факторы, мешавшие постоянному врачебному контролю за течением беременности, что затрудняло своевременную диагностику позднего токсикоза, своевременную госпитализацию и своевременное начало лечения. Эти данные еще раз убедительно показывают значение диспансеризации беременных женщин с регулярным их наблюдением в профилактике позднего токсикоза. Поэтому особое значение приобретает роль врача-акушера, ведущего беременную женщину, его участие в регуляции режима, жизненного ритма, профилактике отрицательного влияния на беременность неблагоприятных социальных факторов. Понятно, что ведущая роль врача в этом отношении сможет проявиться только при условии полной психологической совместимости с беременной женщиной, при условии достаточного врачебного авторитета, что возможно только в том случае, когда беременная женщина ощущает неформальное к ней отношение, заинтересованность в ее судьбе, особенно при семейном неблагополучии, социально-бытовой неустроенности. Правильный психологический контакт врача с беременной женщиной часто помогает выяснить причины ее недисциплинированности, отказов от посещения консультации, лечения. Серьезную помощь в этих случаях оказывают патронажи, если они проводятся не формально - когда их эффект минимален или отсутствует. Особое значение приобретают контакты врача с родственниками беременной женщины, правильная форма убеждения в необходимости того или иного мероприятия - амбулаторного, стационарного обследования, лечения. В этом плане трудно переоценить значение медицинской деонтологии: очевидно, что часть неудач в виде отказов беременной посещать женскую консультацию, госпитализироваться и др. связана с отсутствием нормального психологического контакта между беременной и курирующим ее врачом, когда женщина чувствует формальное отношение, отсутствие настоящего интереса к ее судьбе, проблемам, число которых увеличивается при необходимости стационарного лечения (организация наблюдения за детьми, другие семейные, служебные вопросы, требующие решения). Складывается убеждение, что записи "отказалась от госпитализации", "не явилась на прием после патронажа" и др. чаще появляются у тех врачей, которые формально ведут беременных женщин, формально выполняют свои служебные обязанности. Из-за боязни госпитализации 9 женщин после 32 нед посещали консультацию крайне нерегулярно, после повторных вызовов на прием, еще 10 полностью прекратили посещения врача. Всего 20 женщин отказывались от предложенной госпитализации, в том числе 5 - от повторной. Не снимая определенной доли ответственности за свою судьбу с самих беременных женщин, не всегда понимающих серьезность имеющейся ситуации, опасность возникшего осложнения, следует подчеркнуть, что тем ответственнее должна быть позиция врача: успех профилактики и лечения позднего токсикоза и других осложнений беременности зависит, в первую очередь, от высокого профессионализма врача-акушера, терапевта, курирующих беременную женщину, а также от его знакомства с вопросами медицинской психологии, деонтологии, его человеческих качеств.
Из 53 погибших в результате позднего токсикоза 38 (или 73%) были первородящими, из них 27 - первобеременными. У 13 женщин имелись одни роды в прошлом, у одной - двое и у одной - трое родов. У 20 женщин в анамнезе имелись 1-3 аборта - всего 37 абортов, из которых 6 самопроизвольных и один криминальный. Преимущественное поражение первородящих женщин свидетельствует об особой роли адаптационных, компенсаторных механизмов в развитии позднего токсикоза: организм, не знакомый с программой беременности, хуже к ней адаптируется, и если имеется неблагоприятный фон в виде соматической патологии, психосоциальных и других факторов, то легко происходит срыв адаптационных механизмов, что проявляется симптомокомплексом позднего токсикоза. На это же обстоятельство указывали в своей монографии, посвященной позднему токсикозу, М. А. Петров-Маслаков, Л. Г. Сотникова (1971). Авторы писали, что токсикоз - это нарушение адаптационного иммунитета беременных. Естественно, что у первобеременных (первородящих) он должен быть менее совершенным и чаще повреждаться, потому что механизм адаптационного иммунитета у них формируется впервые и только на основе наследуемых свойств организма, при отсутствии "личного опыта". При совершенно других условиях протекает повторная беременность. В этих случаях адаптационные механизмы при беременности однажды уже возникали, и к ряду факторов, поступающих от плода, у матери уже создалась "нечувствительность". Поэтому и нарушение "адаптационного иммунитета беременности", приводящего к развитию токсикоза, у повторнобеременных должно встречаться реже.
|
ПОИСК:
|
Саенко Инна Александровна, автор статей
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://m-sestra.ru/ 'M-Sestra.ru: Сестринское дело'