
БИБЛИОТЕКА
МАНИПУЛЯЦИИ
ЗАБОЛЕВАНИЯ
БАЗОВЫЕ ВОПРОСЫ
КУРОРТОЛОГИЯ
ССЫЛКИ
О САЙТЕ
Операции на толстой кишке
Аппендэктомия
Обезболивание, как правило, местное. На одну операцию расходуется от 200 до 400 мл 0,25% раствора новокаина. При технических трудностях применяют общее обезболивание.
- Вскрытие брюшной полости. Разрез кожи длиной 8-10 см производят в правой подвздошной области по направлению, перпендикулярному линии, соединяющей пупок с передней верхней остью правой подвздошной кости. После изоляции кожи и лигирования сосудов подкожной клетчатки сестра подает пластинчатые крючки Фарабефа для отодвигания подкожного жирового слоя. В процессе операции хирургу неоднократно понадобится дополнительная анестезия, поэтому у сестры на столе должен в постоянной готовности находиться шприц, наполненный раствором новокаина. Перед вскрытием апоневроза хирург вводит под него раствор новокаина, после чего сестра подает скальпель для надсечения апоневроза по ходу его волокон, а затем - ножницы Купера для продления разреза апоневроза на всю длину раны. Ассистент переставляет крючки глубже, захватывая края апоневроза и раздвигая их. Сестра вновь подает хирургу скальпель для рассечения перимизия внутренней косой мышцы в поперечном направлении, а затем ножницы Купера и зонд Кохера (или двое ножниц Купера) для тупого расслоения мышц по ходу волокон. При этом новокаин, введенный ранее в толщу мышц, изливается в образующуюся полость и затрудняет хирургу визуальный контроль за ходом расслоения. Поэтому наготове должен быть тупфер для осушивания, а также несколько кровоостанавливающих зажимов, так как при энергичном разделении мышц они могут порваться и вызвать кровотечение. По достижении хирургом предбрюшинной клетчатки ассистент переставляет крючки в продольном направлении, заводя их на всю толщу брюшной стенки. К этому времени сестра заготавливает большие салфетки для изоляции тканей передней брюшной стенки от брюшной полости и подает их по указанию хирурга. Последовательность вскрытия брюшины изложена в разделе "Лапаротомия". В момент вскрытия из брюшной полости может выделяться инфицированный выпот в значительном количестве. Операционная бригада должна быть готова к этому, имея наготове включенный электроотсос или достаточное количество салфеток на корнцангах.
- Обнаружение червеобразного отростка и выведение его в рану. Хирург тупфером отводит кишки и сальник в сторону и производит анестезию париетальной брюшины в окружности раны, для чего сестра подает ему три - четыре наполненных новокаином шприца с длинной иглой. После анестезии ассистент перемещает в брюшную полость крючки Фарабефа, высвобождая их из-под салфеток, отграничивающих брюшную полость. Для обнаружения червеобразного отростка могут быть применены самые разнообразные методы. Хирургу могут понадобиться два тупфе- ра, длинный анатомический пинцет, окончатый зажим Люэра, марлевая или резиновая полоска длиной 25-30 см, дополнительная анестезия. В технически сложных случаях в брюшную полость вводят ограничивающие тампоны и длинные узкие брюшные зеркала. К концу каждого тампона сестра должна прикрепить зажим для предупреждения случайного оставления их в брюшной полости. Перед манипуляциями, связанными с удалением червеобразного отростка, хирург должен произвести анестезию брыжейки отростка тонкой иглой. В большинстве случаев хирургу удается вывести в рану купол слепой кишки. Для фиксации купола ассистентом сестра подает среднюю салфетку, смоченную изотоническим раствором хлорида натрия или новокаином. Хирургу она подает кровоостанавливающий зажим для фиксации вершины червеобразного отростка. При резких изменениях его и угрозе загрязнения брюшной полости производят тщательную изоляцию салфетками с прикрепленными к ним зажимами.
- Удаление червеобразного отростка. Сестра подает остроконечный изогнутый кровоостанавливающий зажим, с помощью которого хирург вначале проделывает отверстие в брыжейке у основания червеобразного отростка, а затем проводит длинную лигатуру из кетгута № 6, перевязывая ею брыжейку отростка. Перед тем как подать эту лигатуру, сестра тщательно проверяет ее прочность, так как при рассечении брыжейки из культи может возникнуть довольно сильное кровотечение. После лигирования брыжейки ее отсекают от отростка ножницами Купера. В этот момент у сестры должно быть наготове несколько кровооста-навливающих зажимов, на случай пересечения какой-либо веточки брыжейки, не захваченной лигатурой. В технически трудных случаях хирургу приходится постепенно накладывать зажимы на брыжейку, отсекая ее от червеобразного отростка. Затем лигируют или прошивают каждую порцию брыжейки, на которую наложен зажим. При лигировании сестра подает длинные кетгутовые лигатуры, при прошивании - иглодержатель с крутой режущей иглой, заряженной теми же лигатурами. В исключительных случаях Для прошивания применяют шелк № 4. Сразу после отсечения брыжейки сестра подает раздавливающий зажим, которым хирург пережимает отросток у основания; тут же зажим снимают, а отросток по имеющейся бороздке раздавливания перевязывают кетгутовой нитью № 4, конец нити отсекают ножницами. К этому времени сестра должна приготовить иглодержатель с круглой кишечной иглой, заряженной длинной (25 см) тонкой (№ 0 или № 1) шелковой нитью для наложения на слепую кишку кисетного шва. Наложение кисетного шва, погружающего культю отростка в слепую кишку,- самый ответственный этап операции. При недостаточной крепости шелковой нити она может порваться, что заставляет накладывать шов повторно в неблагоприятных условиях (отросток уже отсечен и стенка слепой кишки повреждена предыдущим швом). Поэтому сестра, прежде чем подавать иглодержатель, обязана проверить прочность шелковой нити. Наложив кисетный шов, хирург готовится к отсечению отростка. Для этого сестра подает ассистенту анатомический пинцет для фиксации культи в момент отсечения и погружения ее при затягивании шва. Хирургу она подает зажим Кохера (этот зажим накладывают на отросток тотчас выше кетгутовой лигатуры) и готовит палочку с йодом. Затем сестра подает скальпель, которым хирург отсекает червеобразный отросток между зажимом и лигатурой; скальпель и отросток тотчас же выбрасывают в таз для грязных инструментов, культю аккуратно обрабатывают йодом, и хирург с помощью ассистента погружает культю отростка в кисетный шов. Использованный при этом пинцет также выбрасывают в таз. Место погружения культи обрабатывают шариком со спиртом, который сестра подает вместе с чистым пинцетом. После этого поверх кисетного шва хирург накладывает Z-образный кетгутовый шов, для чего сестра подает ему иглодержатель с круглой кишечной иглой, заряженной кетгутовой нитью J\b 2 длиной 20-25 см. На этом этапы операции, грозящие загрязнением операционного поля кишечным содержимым, заканчиваются. Моют перчатки, меняют инструменты и загрязненные салфетки, удаляют тампоны. По показаниям хирург осушивает брюшную полость от выпота большими тампонами и оставляет в брюшной полости микроирригаторы (см. стр. 68) или ставит дренаж через контрапертуру (см. стр. 126). Перед зашиванием операционной раны проводят пробу на гемостаз: поданную сестрой длинную турунду, захваченную корнцангом, проводят глубоко в малый таз и корнцанг извлекают; если кровотечение не остановилось, турунда окажется смоченной кровью. В таких случаях хирург производит ревизию культи брыжейки отростка; сестра готовит для этого длинные изогнутые кровоостанавливающие зажимы, тампон, узкие брюшные зеркала и несколько длинных кетгутовых лигатур на круглой игле.
- Послойное ушивание раны передней брюшной стенки. В отличие от ушивания срединной лапаротомной раны хирург может закрыть брюшную полость, прошив под зажимами Микулича оба листка брюшины кетгутом № 4 и завязав эту лигатуру по обе стороны от приподнятых ассистентом зажимов. На мышцы накладывают 2-3 узловых шва достаточно толстым кетгутом (№ 4, № 5). Апоневроз ушивают 6-8 узловыми швами кетгутом № 4; при плохо выраженном апоневрозе у больных старческого возраста и при некоторых других обстоятельствах хирург может наложить узловые швы шелком № 4.
В дальнейшем последовательность действий та же, что и при ушивании срединной лапаротомной раны.
При гнойных формах острого аппендицита, осложненных образованием абсцесса, инфильтрата и т. д., операция может быть закончена оставлением в брюшной полости большого марлевого тампона: конец его выводят в один из углов раны и брюшную стенку ушивают не полностью, только до тампона.
Ретроградная аппендэктомия. Если обычное выделение червеобразного отростка невозможно из-за спаечного процесса, расположения его позади слепой кишки и других обстоятельств, то производят ретроградную аппендэктомию, т. е. сначала пересекают отросток и погружают его культю, и только после этого выделяют отросток полностью, последовательно пересекая брыжейку на зажимах. Вскрытие брюшной полости, ревизия не отличаются от описанного способа.
После обнаружения основания червеобразного отростка хирург остроконечным изогнутым зажимом проделывает отверстие в брыжейке у основания отростка и зажимом Кохера передавливает червеобразный отросток. Затем в образованное в брыжейке отверстие вторично проводят зажим, захватывая им две длинные кетгутовые лигатуры, и ведут их под основание отростка. Отросток перевязывают лигатурами на месте передавливания его и несколько дистальнее. Концы лигатуры, наложенной ближе к основанию, сразу срезают. После этого вокруг основания отростка накладывают шелковый кисетный шов. Операционное поле изолируют салфеткой., Сестра готовит скальпель для пересечения отростка и йод для обработки пересеченных поверхностей.
Натягивая дистальную лигатуру, хирург осторожно пересекает червеобразный отросток, выбрасывает скальпель в таз, обрабатывает пересеченные поверхности йодом и с помощью ассистента погружает культю в кисетный шов. Пинцет, употреблявшийся при этом, выбрасывают, поверхность оставшейся дистальной части отростка закрывают малой салфеткой. После наложения на стенку слепой кишки Z-образного кетгутового шва обработка культи считается законченной.
Операционная сестра готовит надежные длинные кровоостанавливающие зажимы и длинные ножницы. При помощи этих инструментов хирург постепенно пережимает брыжейку и отсекает ее от отростка, освобождая последний. Отросток выбрасывают в таз. Меняют салфетки, обрабатывают инструменты и перчатки. Остальные этапы операции (осушивание брюшной полости, проверка гемостаза, ушивание передней брюшной стенки) не отличаются от обычной аппендэктомии.
Резекция правой половины толстой кишки
- Средне-срединная лапаротомия, реже правосторонний параректальный доступ. Последний не требует каких-либо дополнительных инструментов.
- Мобилизация правой половины толстой кишки. Сестра подает скальпель для надсечения париетальной брюшины в правом боковом канале. По мере рассечения брюшины наружный край ее захватывают кровоостанавливающими зажимами. Хирург при помощи тупфера тупым путем отслаивает толстую кишку вместе с париетальной брюшиной и за- брюшинной клетчаткой влево (рис. 94, а). Если при этом отслоении обнаруживаются сращения, рубцовые тяжи, то их рассекают между кровоостанавливающими зажимами. Следующим этапом этой операции является наложение двух раздавливающих кишечных жомов на конечный отрезок тонкой кишки и двух таких же жомов на поперечную ободочную кишку. После этого мобилизацию правой половины толстой кишки продолжают. Второй помощник оттягивает резецируемую часть кишки кпереди и кнаружи, хирург с первым помощником перевязывают сосуды, питающие кишку, для чего операционная сестра подает: остроконечный зажим для проделывания окна в брыжейке, два изогнутых кровоостанавливающих зажима Бильрота, ножницы для пересечения захваченных порций. Лигирование производят кетгутом № 4.
- Пересечение толстых и тонких кишок. Операционное поле тщательно изолируют большими салфетками. Скальпелем пересекают тонкую кишку, обрабатывают йодом, приводящий конец обертывают большой салфеткой. Т аким же способом пересекают толстую кишку, резецированную часть с наложенными инструментами выбрасывают в таз.
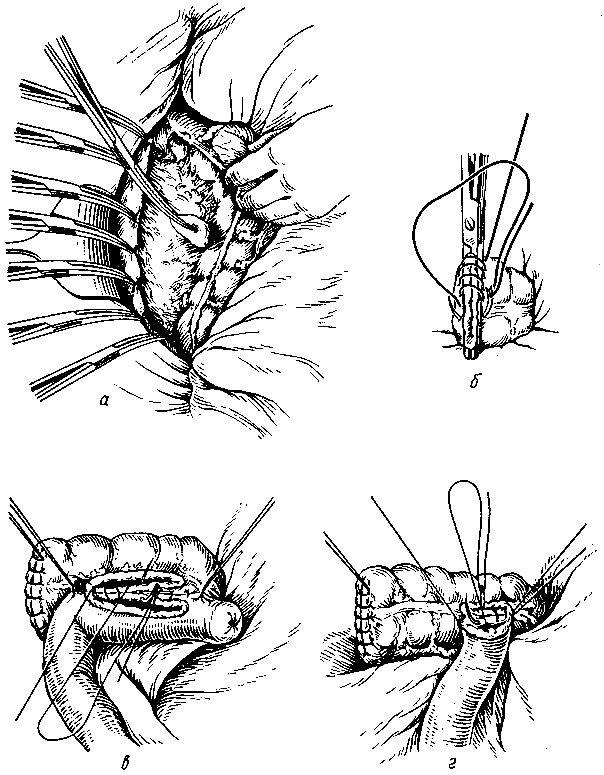
Рис. 94. Резекция правой половины толстой кишки. а - мобилизация восходящей кишки: б - ушивание просвета поперечной ободочной кишки; в- непрерывный кетгутовый шов на заднюю стенку анастомоза бок в бок; г - непрерывный кетгутовый шов на заднюю стенку анастомоза конец в бок - Наложение анастомоза. Поперечную ободочную кишку в месте пересечения ушивают наглухо. Для этого сестра подает на круглой кишечной игле длинную нить из кетгута № 2 для наложения непрерывного обвивного шва вокруг жома (рис. 94, б). Жом слегка раскрывают и извлекают, кетгутовую нить затягивают и завязывают. Затем-накладывают шелком № 4 кисетный шов на такой же игле. Ассистент ножницами срезает концы кетгутовой нити и культю кишки погружает анатомическим пинцетом в кисетный шов. Меняют салфетки, инструменты, обрабатывают перчатки. Поверх кисетного шва шелком № 2 накладывают ряд узловых швов на кишечной игле. а) Анастомоз бок в бок. При наложении анастомоза бок в бок просвет тонкой кишки ушивают аналогичным способом. После этого конец ушитой подвздошной кишки подводят к поперечной ободочной кишке и укладывают его изоперистальтически. Отступя на 4 см от края культей, накладывают 2 шва-держалки из шелка № 2. Расстояние между швами 5-6 см. Между держалками накладывают первый ряд узловых шелковых швов; концы нитей, кроме крайних, срезают. Операционное поле изолируют салфетками. Операционная сестра подает скальпель, которым хирург рассекает серозно-мышечную оболочку толстой и тонкой кишок до подслизистого слоя. Видимые сосуды прошивают кетгутом или шелком № 0, № 1, лигатуры завязывают, концы нитей отсекают. Скальпель вновь используют для вскрытия просвета толстой и тонкой кишок; при этом сестра должна быть готова к эвакуации содержимого, поступающего из кишечника (электроотсос, тупфера). Вскрыв кишку, слизистую оболочку обрабатывают йодом и накладывают кетгутовой нитью № 2 непрерывный шов сначала на заднюю, а затем на переднюю стенку анастомоза (рис. 94, в). Для осушивания линии шва сестра подает ассистенту анатомический пинцет и марлевые шарики. Концы нити непрерывного шва связывают и отсекают. Меняют салфетки, инструменты, моют руки. На переднюю стенку анастомоза шелком № 2 накладывают узловые швы (нити длиной 20-25 см). Анастомоз заканчивают наложением еще одного ряда узловых швов на обе полуокружности его. б) Анастомоз конец в бок. При наложении анастомоза конец тонкой кишки в бок толстой пересеченную подвздошную кишку не ушивают, а подводят к поперечной ободочной кишке и накладывают непрерывный кетгутовый или шелковый серозно-мышечный шов. На концы нити шва накладывают зажимы. Операционное поле изолируют салфетками. На тонкой кишке под зажимом скальпелем надсекают серозно-мышечную оболочку, прошивают сосуды, концы гемостатических лигатур срезают. Аналогично готовят для вскрытия и поперечную ободочную кишку. После этого вскрывают просвет тонкой и толстой кишок, на-кладывают непрерывный кетгутовый шов на обе полуокружности анастомоза (рис. 94, г). Меняют салфетки, инструменты, обрабатывают перчатки. Операцию заканчивают наложением-узловых швов из шелка № 2 на переднюю стенку анастомоза и дополнительного ряда таких же швов на заднюю и переднюю стенки анастомоза.
- Ушивание заднего листка брюшины. Дефект в париетальной брюшине задней брюшной стенки ушивают узловыми швами. Для этого необходимо подать длинные (35-40 см) кетгутовые нити № 4 на режущей игле.
- Туалет брюшной полости: удаление салфеток и тампонов.
- Послойное осушивание раны передней брюшной стенки.
Наложение свища слепой кишки (цекостомия)
- Вскрытие брюшной полости см. "Аппендэктомия".
- Наложение свища. Хирург выводит купол слепой кишки в рану, содержимое кишки отжимает пальцами и на стенку ее накладывает поданный операционной сестрой мягкий изогнутый кишечный зажим. После этого сестра подает для наложения кисетного шва иглодержатель с кишечной иглой, заряженной крепкой шелковой нитью № 4 длиной 35-40 см. В центре наложенного кисетного шва остроконечным скальпелем хирург рассекает стенку кишки и вводит в ее просвет приготовленную заранее эластичную резиновую трубку диаметром 8-12 см с боковыми отверстиями на конце. Хирург затягивает и завязывает кисетный шов выше боковых отверстий в трубке, концы нити срезает ножницами, а затем поверх трубки накладывает ряд узловых швов из шелка № 4 так же, как при гастростомии. После образования канала из стенки слепой кишки зажим с кишки снимают. Меняют салфетки, инструменты, обрабатывают перчатки.
- Подшивание брюшины к кишке. Края брюшины подшивают рядом узловых № 2 швов к серозной оболочке слепой кишки в окружности вшитой трубки.
- Послойное ушивание раны брюшной стенки вокруг резиновой трубки.
Наложение противоестественного двуствольного ануса
- Доступ в левой подвздошной области см. "Аппендэктомии".
- Выведение сигмовидной кишки. Ассистент растягивает пластинчатыми крючками Фарабефа края раны. Хирург при помощи тупфера и длинного анатомического пинцета извлекает из брюшной полости петлю сигмовидной кишки и производит анестезию брыжейки раствором новокаина из двух-трех шприцев. Под кишку через отверстие в брыжейке, проделанное остроконечным зажимом, проводят марлевую держалку и фиксируют ее зажимом.
- Подшивание брюшины к коже. Зажимы Микулича, наложенные ранее на края брюшины, и изолирующие салфетки перекладывают на брюшину. Салфетки удаляют, при этом обнаруживают край кожи. После обработки кожи йодом сестра подает на иглодержателе с режущей иглой ряд нитей из шелка № 2 длиной 25-30 см, которыми хирург подшивает края брюшины к коже по всей окружности раны. Концы нитей не срезают, на них накладывают зажимы.
- Фиксация сигмовидной кишки. Ассистент приподнимает за марлевую держалку сигмовидную кишку, хирург накладывает на приводящее и отводящее колена выведенной петли 6-8 узловых швов из шелка № 2. Марлевую держалку извлекают и стенку кишки подшивают к краям брюшины. Для этого сестра подает иглодержатель с круглой кишечной иглой без нити; хирург для фиксации кишки к брюшине использует концы нитей наложенных ранее швов на брюшину и кожу. Швы завязывают, концы нитей отсекают.
- Наложение на выведенную кишку марлевой салфетки с вазелиновым маслом. Поверх этой салфетки накладывают асептическую наклейку. Просвет кишки вскрывают через 2-3 дня в перевязочной.
Наложение противоестественного одноствольного ануса
- Нижне-срединная лапаротомия.
- Выполнение основного этапа операции (экстирпация прямой кишки, резекция сигмовидной кишки и т. д.)
- Выведение кишки через отдельный разрез. Хирург осторожно освобождает от салфеток и белья левую подвздошную область, обрабатывает кожу йодом, закрывает бельем срединный операционный доступ. Сестра подает скальпель, кровоостанавливающие зажимы, крючки - все, что нужно для вскрытия брюшной полости в левой подвздошной области (см. "Аппендэктомия"). Края брюшины подшивают к коже узловыми шелковыми швами. Хирург проводит через образовавшееся отверстие приводящий конец толстой кишки, после резекции пережатой раздавливающим зажимом или временно ушитой (см. "Экстирпация прямой кишки), и фиксирует серозно-мышечную оболочку кишки к ранее наложенным на брюшину и кожу швам (сестра подает иглодержатель с круглой кишечной иглой без нитей).
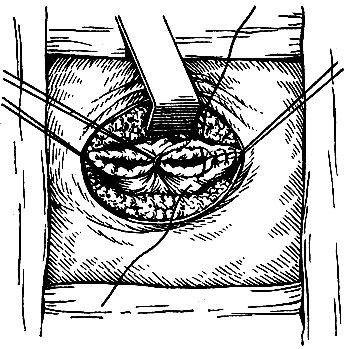
Рис. 95. Ушивание дефекта стенки кишки при закрытии свища - Окончание основного этапа операции в брюшной полости и послойное ушивание срединной лапаротомной раны.
- Наложение на кишку салфетки с вазелиновым маслом. Просвет кишки вскрывают в перевязочной.
Закрытие наружного свища кишки
- Тампонада свища. Для предупреждения истечения содержимого свищ туго тампонируют салфеткой.
- Ушивание просвета свища. Кожу в окружности свища обрабатывают йодом и на края кожи накладывают непрерывный шелковый шов, в который погружают края кожи, несущей свищ (вместе с салфеткой). Для этого сестра подает на режущей крепкой игле длинную шелковую нить № 6. Концы нити не срезают, на них накладывают зажим.
- Иссечение свищевого хода. Кожу повторно обрабатывают йодом. Острым скальпелем хирург двумя полуовальными разрезами рассекает кожу в окружности свища. Производят гемостаз; кожу и подкожную клетчатку изолируют салфетками. Хирург постепенно рассекает рубцовые ткани вокруг свища и доходит до стенки кишки, несущей свищ. При этом на ходу выделения свища также требуется тщательный гемостаз, для чего должно быть приготовлено достаточное количество зажимов и материала.
- Вскрытие просвета кишки. После обнажения стенки кишки хирург скальпелем надсекает ее серозно-мышечную оболочку, вскрывает ножницами просвет кишки, обрабатывает ее слизистую оболочку йодом. Иссеченный участок вместе со свищом выбрасывают в таз.
- Ушивание просвета кишки. Дефект стенки кишки ушивают в поперечном направлении двухрядным (на толстой кишке - трехрядным) узловым швом из шелка № 2 (рис. 95).
- Послойное ушивание раны.
|
ПОИСК:
|
Саенко Инна Александровна, автор статей
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://m-sestra.ru/ 'M-Sestra.ru: Сестринское дело'